Seit ihrer ersten klinischen Anwendung im Jahre 1963 hat sich die Lebertransplantation als Therapie der Wahl für Patienten mit chronischen Lebererkrankungen im Endstadium bewährt. Mit zunehmenden Erfolgen der Lebertransplantation auch bei akutem Leberversagen oder bei begrenzten Tumorerkrankungen der Leber wurde das Indikationsspektrum zur Lebertransplantation stetig erweitert.
Hierdurch bedingt ist die Zahl der jährlich auf ein Transplantat wartenden Patienten kontinuierlich angestiegen. Die Anzahl der für eine Transplantation zur Verfügung stehenden Organe von hirntoten Spendern wuchs jedoch im angegebenen Zeitraum nicht im gleichen Maße, so dass eine immer größer werdende Differenz zwischen Bedarf und tatsächlich zur Verfügung stehenden Spenderorganen, insbesondere für kindliche Transplantatempfänger, die Folge ist. Der Organmangel führt dazu, dass an einigen Zentren über 20% der Patienten auf der Warteliste versterben.
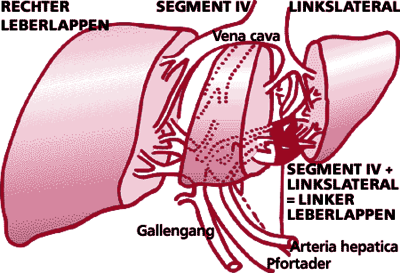
Ein Ausweg aus dieser Situation oder zumindest eine erhebliche Verbesserung der Organknappheit könnte durch die Leberlebendspende entstehen. Hierbei spendet ein gesunder Erwachsener freiwillig einen Teil seiner eigenen Leber einem auf die Transplantation wartenden Patienten. Voraussetzung für die erfolgreiche Entnahme und Transplantation eines Leberteils sind der spezielle anatomische Aufbau einerseits und die große Regenerationsfähigkeit bzw. Funktionsreserve der Leber andererseits. Sowohl der rechte als auch der linke Leberlappen besitzen einen eigenständigen arteriellen und portalvenösen Zufluss bzw. venösen Abstrom und einen unabhängigen Gallengangsabfluss. Hierdurch ist es möglich, sämtliche für eine Leberseite notwendigen Zu- und Abflussbahnen zu erhalten oder aber auch gezielt zu durchtrennen und später wieder anzuschließen. Zudem haben innerhalb weniger Wochen fast zur ihrer ursprünglichen Größe nachzuwachsen.
Das Konzept der Lebendspende wurde bereits 1953 bei der Transplantation einer Niere zwischen eineiigen Zwillingsgeschwistern angewendet und in den folgenden Jahrzehnten im Bereich der Nierentransplantation vielfach klinisch umgesetzt. Für die Leber wurde die Idee der Lebendspende mit der Transplantation eines linkslateralen Leberlappens erstmals 1989 durch die Chicago- Serie von Broelsch und Mitarbeiter verwirklicht. Zuvor waren in den Jahren 1984 und 1988 die operationstechnischen Voraussetzung für eine Leberlebendspende durch die ersten erfolgreichen Transplantationen von Teillebertransplantaten (Lebersegmenttransplantat) geschaffen worden. Dieses Vorgehen ermöglichte die Übertragung eines Leberlappens von einem Erwachsenen auf ein Kind. Die Grundlagen für die Übertragung eines Leberlappens eines Erwachsenen auf einen erwachsenen Empfänger wurden in Hannover von Pichlmayr und in Chicago von Broelsch durch die Split- Leber- Transplantation gelegt. Hierbei wird die Leber in zwei unterschiedlich große Transplantate geteilt und dann auf zwei Empfänger übertragen.
Die anfänglichen Ergebnisse der Split- Leber- Transplantation waren nicht überzeugend genug, so dass in den folgenden Jahren das Verfahren der Leberlebendspende technisch immer weiter entwickelt und auch auf die Transplantation des rechten Leberlappens erweitert wurde, wodurch klinisch die Voraussetzungen für die Leberlebendspende zwischen zwei Erwachsenen gegeben wurden. Mittlerweile wurden weltweit mehr als 2000 Leberlebendspenden durchgeführt, die meisten davon in Japan, in den USA und in Deutschland. Durch die Leberlebendspende wird jedoch nicht nur der Organknappheit begegnet, sondern sie bietet dem Empfänger auch noch einige wichtige Vorteile gegenüber der Transplantation mit dem Organ eines Leichenspenders:
Das Volumen des bei einer Leberlebendspende zu entnehmenden Leberanteils richtet sich nach der Größe des Empfängers. Allerdings sollte selbst bei exzellenter Qualität der Spenderleber nicht mehr als etwa 60% des Lebervolumens entfernt werden, um die Gefährdung des Spenders auf ein Minimum zu reduzieren. Für diese Bestimmung wurde eine Formel auf der Basis der radiologisch durchgeführten Leber- Volumetrie entwickelt.
Typischerweise werden für Kinder die Lebersegmente II und III oder für sehr kleine erwachsene Empfänger auch der linke Leberlappen (Segmente II,III und IV) bei der Spenderoperation entnommen. Demgegenüber macht eine Leberlebendspende für einen normalgewichtigen Erwachsenen in aller Regel die Entnahme des rechten Leberlappens (Segmente V, VI, VII und VIII) erforderlich.
Trotz aller für den Empfänger bestehenden Vorteile durch eine Leberlebendspende besitzt selbstverständlich die Fürsorgepflicht hinsichtlich der Sicherheit und der Gesundheit des Spenders allererste Priorität. Eine conditio sine qua non jeglicher Lebendspenden ist es, einen durch die Leberteilentfernung entstehenden gesundheitlichen Schaden des Spenders zu vermeiden oder zumindest auf ein nicht weiter auszuschließendes Restrisiko zu minimieren. Dies umfasst alle Gefahren im Rahmen der Spenderevaluation und der -operation sowie insbesondere auch die durch den Verlust eines Leberlappens eventuell entstehenden physischen, psychischen und sozialen Einschränkungen und Belastungen. Bei diesen Untersuchungen mussten bislang über 60% der spendewilligen Angehörigen von der geplanten Leberteilspende ausgeschlossen werden.
Die Evaluation eines möglichen Leberlebendspenders dauert in der Regel mehrere Wochen und setzt eine enge Zusammenarbeit zwischen Chirurgen, Gastroenterologen, Kinderärzten und Psychosomatikern voraus. In einem ersten Schritt werden die für eine Lebertransplantation vorgesehenen Patienten und deren Angehörigen sowohl über eine Transplantation mit einer Leichenleber als auch über die mögliche Alternative einer Leberlebendspende informiert.
Besteht bei den Angehörigen die Bereitschaft zu einer Leberlebendspende, so wird in allgemeinen Voruntersuchungen die grundsätzliche Eignung zur Organspende überprüft. Hierunter fallen die Untersuchung auf Blutgruppenübereinstimmung und eine allgemeine körperliche Untersuchung zum Ausschluss eventueller Vorerkrankungen, die das Operationsrisiko erhöhen oder per se bereits eine Organspende verbieten.
Weiterhin wird ein erstes psychosomatisches Gutachten über die Motivation des möglichen Spenders erstellt. Besteht am Ende der ersten Evaluationsphase keine KontraindikationDeutsch Gegenanzeigen. Umstände, bei denen die Behandlung nicht angewendet werden darf. gegen eine Organspende, so werden die potentiellen Spender einem weiteren Evaluationsprozess unterzogen, der insgesamt in mehrere Abschnitte gegliedert ist (TAB 1).
Eine der wichtigsten Untersuchungen ist die Kernspintomographie des Bauchraumes, bei der die Gefäß- und Gallengangsanatomie dargestellt sowie das exakte Volumen der Spenderleber berechnet werden. Die meisten der Voruntersuchungen sind nicht invasiv und mit nahezu keinem Risiko verbunden. Die einzige invasive Maßnahmen stellt die Leberpunktion zur Entnahme einer Leberprobe dar. Hierbei kann es in sehr seltenen Fällen zu Schmerzen, Nachblutungen, Entwicklung von Gallefisteln oder zur Verletzung intraabdomineller Organe oder der Lunge kommen (<0.1%).
In den Wochen vor einer Leberlebendspende wird allen Spendern angeraten, eine Eigenblutspende von 2 bis 3 Blutkonserven durchzuführen. Diese können dann bei Bedarf während oder im Anschluss an die Spenderoperation übertragen werden. Als Nebeneffekt wird durch die Eigenblutspende eine gewisse Blutverdünnung und auch eine Steigerung der Blutbildung hervorgerufen. Hierdurch kann zum Teil der durch die Eigenblutspende bedingte Blutverlust bis zum Operationstag bereits wieder ausgeglichen werden.
| KÖRPERLICHE UNTERSUCHUNGEN | PSYCHOSOMATISCHE UNTERSUCHUNGEN PSYCHOSOMATISCHE EVALUATION |
|
|---|---|---|
| STUFE 1 | Medizinische und soziale Anamnese, klinische Untersuchung; Bestimmung der Blutgruppe; Hepatitissuchprogramm; Blutuntersuchungen; Leberwerte; Nierenwerte; | |
| STUFE 2 | EKG; Röntgenbild des Thorax; Abdomensonographie; Kernspin- Angiographie und -Volumetrie der Leber; Leberbiopsie; Hepatitis- Impfung; Virus- Serologie | |
| STUFE 3 | Weitere Blutuntersuchungen; Urinuntersuchung; Schwangerschaftstest; Lungenfunktion; Belastungs- EKG; Herzecho; erste Eigenblutspende | |
| STUFE 4 | Internistische und gastroenterologische Untersuchung; ggf. andere Konsile; anästhesiologische Untersuchung und Aufklärung; zweite Eigenblutspende | |
| STUFE 5 | Leberfunktionstests; weitere Blutuntersuchungen; zweite Hepatitis- Impfung; dritte Eigenblutspende | Spender/Empfänger Gespräch zur Familiendynamik |
Für eine Leberlebendspende ist ein größerer chirurgischer Eingriff erforderlich, der in etwa einer Leberteilentfernung vergleichbar ist. Je nach vorgesehener Größe des Transplantates wird der linkslaterale, der linke oder auch der rechte Leberlappen bei der Spenderoperation entfernt. Durch eine sehr subtile Präparationstechnik und effektive Blutstillungsmethoden kann der Blutverlust auch bei größeren Leberlebendspenden niedrig gehalten werden. Neben der bereits erwähnten Eigenblutspende trägt auch das anästhesiologische Management (Retransfusion des intraoperativ verlorenen Blutes) dazu bei, dass bei Spenderoperationen das Risiko für größere Blutverluste gering ist. Im Durchschnitt liegt der intraoperative Blutverlust deutlich unter 500ml, so dass Bluttransfusionen bislang immer vermieden werden konnten und auch auf die Gabe der vor der Operation abgenommenen Eigenblutspende nicht unbedingt zurückgegriffen werden muss.
Neben den für jede Operation typischen Komplikationen wie Wundinfektionen oder Lungenentzündung birgt eine Leberlebendspende auch einige typische Komplikationsmöglichkeiten. Obwohl keine direkte Abhängigkeit zwischen der Größe des gespendeten Leberanteils und der Häufigkeit postoperativer Komplikationen besteht, so gehen dennoch größere Teilentfernungen mit einer erhöhten Komplikationsrate einher.
Die meisten Komplikationen betreffen Verletzungen der Gallengängen, Wundinfektionen, Magen- und Zwölffingerdarmgeschwüre, Narbenbrüche, Verwachsungen, Abszesse und Pleuraergüsse. Trotz der sehr sorgfältigen Voruntersuchungen und einer bestmöglichen perioperativen Betreuung der Leberlebendspender ist aber das Risiko auch für tödliche Komplikation nicht vollständig auszuschließen.
In aller Regel ist nach einer Leberlebendspende ein Krankenhausaufenthalt von 8 bis 10 Tagen ausreichend. Eine vollständige körperliche Erholung mit normaler beruflicher, sportlicher und sozialer Aktivität ist innerhalb von 2 Monaten nach der Operation zu erwarten.
Langzeitverlauf nach der Spenderoperation Während eine vorübergehende Einschränkung der Leberfunktion insbesondere nach ausgedehnten (> 50 % der Lebermasse) Lebendspenden durchaus auftreten kann, so sind bislang keine Fälle bekannt, bei denen im Langzeitverlauf nach Leberlebendspende eine Leberinsuffizienz vorgelegen hätte. In Anbetracht der sehr großen Regenerationsfähigkeit der Leber ist das Auftreten einer chronischen Leberinsuffizienz auch höchst unwahrscheinlich, da selbst nach Entfernung von 70% bis 75% der Lebermasse innerhalb weniger Wochen bis Monate ein Leberwachstum bis hin zur ursprünglichen Größe eintritt!
Die bisherigen Erfahrungen mit der Transplantation nach Leberlebendspende lassen bei vergleichbaren Patientengruppen die gleichen Ergebnisse wie nach Transplantation mit einer optimalen Leber eines hirntoten Organspenders erwarten. Je nach Grundkrankheit des Organempfängers und nach der Dringlichkeit der Transplantation werden momentan in der Literatur 1- Jahres- Überlebensraten zwischen 71% und 95% berichtet.
Aufgrund der langen Wartezeit auf ein geeignetes Spenderorgan bietet die Leberlebendspende für viele Patienten auf der Warteliste für eine Lebertransplantation die einzige Möglichkeit auf eine Transplantation und damit die einzige Chance auf Heilung. Da bei dieser Form der Organtransplantation die Operation optimal vorbereitet und zu einem möglichst günstigen (elektiven) Zeitpunkt durchgeführt werden kann, besitzt die Transplantation mit einem Leberlappen eines Lebendspenders zusätzliche Vorteile im Vergleich zur herkömmlichen Lebertransplantation mit Leichenorganen. Obgleich durch eine sehr sorgfältige Spenderauswahl und eine immer weiter verfeinerte Operationstechnik das Risiko einer Leberlebendspende extrem gering ist, so bleibt dennoch für den Leberlebendspender ein nicht vollständig auszuschließendes Restrisiko, letztlich auch für tödliche Komplikationen, bestehen.
Das Auftreten einer vorübergehenden Leberfunktionseinschränkung ist im wesentlichen abhängig von der Größe des gespendeten Leberlappens, wobei aber auch erweiterte Leberlebendspenden aufgrund der sehr großen Regenerationsfähigkeit der Leber innerhalb weniger Tage wieder vollständig kompensiert werden. Für das weitere Leben des Spenders ist selbst nach ausgedehnter Leberspende mit keinen körperlichen Nachteilen, bis auf die äußerlich sichtbare Operationsnarbe, zu rechnen.
Priv.- Doz. Dr. Hauke Lang, Dr. Massimo Malagó, Dr. Guiliano Testa, Priv.- Doz. Dr. Martin Hertl, Dr. Silvio Nadalin, Prof. Christoph E. Broelsch
Priv.- Doz. Dr. Hauke Lang
Klinik und Poliklinik für Allgemein- und Transplantationschirurgie
Universitätsklinikum Essen
Hufelandstr. 55
45122 Essen
Tel.: 0201-723-1106/1101
Fax 0201-723-5946
Lebertransplantierte Deutschland e.V.
Montag - Freitag 9:00 bis 13:00 Uhr
Telefon: 02302/1798991
Fax: 02302/1798992
Sie möchten Mitglied werden?
Hier gehts zur Beitrittserklärung
Sie möchten unsere Arbeit unterstützen?
Hier können Sie spenden