Prof. Dr. med. Michael Melter
Die Lebertransplantation (Ltx) war primär „pädiatrisch“! Nicht nur die 1. Ltx (1963) – 3-jähriger Junge mit Exrahepatischer Gallengangatresie (bei OP verstorben) und die 1. („längerfristig“) erfolgreiche Ltx (1967) – 6-jähriger Junge mit hepatozellulärem Karzinom –, sondern auch insgesamt wurden zunächst überwiegend Kinder lebertransplantiert. Von diesen überlebten in dieser Zeit allerdings < 20% „längerfristig“ und nur vereinzelte mittelfristig (einige Jahre).1
Die wesentlichen Günde für die damalige, sehr hohe Sterblichkeit waren bei den sehr kleinen Verhältnissen v.a. chirurgisch-technische Ursachen, Abstoßungen und Infektionen. Erst mit der Einführung von Cyclosporin A und deutlichen Fortschritten in den operativen Techniken, in der speziellen pädiatrischen Intensivmedizin und pädiatrischen Hepatologie hat sich die Ltx bei Kindern (pädiatrische Ltx; pLtx) als Standardverfahren bei Leberversagen sowie einer Reihe leberbedingter Stoffwechselerkrankungen etabliert.
Heute werden stabil jährlich ca.100 in Deutschland lebende Kinder/ Jugendliche lebertransplantiert. Das Spektrum der Indikationen ist dabei in allen (spezialisierten) Kinder-Transplantationszentren vergleichbar, dabei aber grundsätzlich verschieden zu dem bei Erwachsenen (Abb.1).
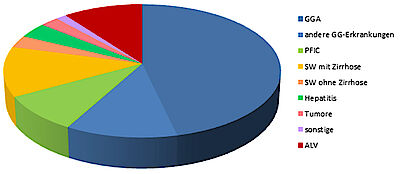
Neben den fortschreitenden Lebererkrankungen repräsentiert die „bunte“ Gruppe leberbedingter angeborener Stoffwechselerkrankungen, einschließlich solcher, die nicht zu einer Leberzirrhose führen, ein exklusiv kindliches Kollektiv. Mit >50% dominieren Erkrankungen mit Galleabflussstörungen und hier v.a. die Extrahepatische Gallengangatresie (GGA).
Die GGA ist eine Form einer Gallenwegvernarbung, die um die Geburt herum beginnt und innerhalb weniger Wochen zu einem kompletten Verschluss der großen Gallenwege führt. Trotz einer speziellen Operation, bei der die außerhalb der Leber befindlichen Gallenwege durch ein kurzes Dünndarmstück ersetzt werden (Kasai-Operation), kommt es meist innerhalb von einigen Monaten bis wenigen Jahren zu einer Leberzirrhose. Stoffwechselerkrankungen, das akute Leberversagen (ALV) und Störungen im Transport von Gallebestandteilen (z.B. Gallensäuren), die zwar zu einer Leberzirrhose, nicht aber zu Gallenwegverschlüssen führen (z.B. Progressive Familiäre Intrahepatische Cholestase [PFIC]) folgen als nächsthäufige Gruppen.
Demgegenüber spielen die typischen Diagnosen des Erwachsenenalters, welche mit einer hohen Wiederholungsrate und damit schlechter Prognose verbunden sind, eine untergeordnete (z.B. Virushepatitis, Leberkrebs) oder keine Rolle (Alkoholerkrankung). Auch bei Patienten mit Erkrankungen, die durch eine Ltx nicht geheilt werden können (z.B. Mukoviszidose [CF]), ist es heute aufgrund der generell deutlich verbesserten Lebenserwartung bei guter Lebensqualität gerechtfertigt, eine pLtx durchzuführen. Daher gibt es z.B. an unserem Zentrum ein Programm zur isolierten Ltx bei CF.
Zunächst konnten pLtx ausschließlich mit Organen von Spendern durchgeführt werden, die in etwa gleich alt waren bzw. vergleichbare Körpermaße aufwiesen. Da das Spenderaufkommen in dieser Altersgruppe bei weitem nicht ausreicht, wurde – insbesondere für kleine Kinder – nach Alternativen gesucht. Wesentliche Voraussetzung für die Entwicklung von Operationstechniken zur Transplantation von an die Größe der Kinder adaptierten Leberteilen ist die Leberanatomie mit ihrer Segmentaufteilung in acht strukturell und funktionell „gleiche“ Teile (Abb. 2).
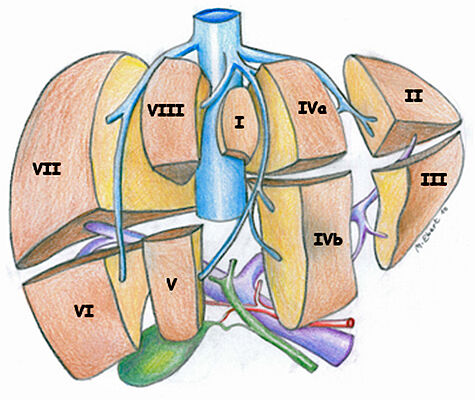
Der erste diesbezügliche Meilenstein war Anfang der 1980er Jahre die Entwicklung der Transplantation von Leberteilen, gefolgt von der Splitleber-Transplantation – bei der die Spenderleber geteilt und folgend in zwei Empfänger transplantiert wird, und schließlich der Lebendspende – bei der von einem lebenden Spender ein in Größe und Form geeignetes Teil entnommen und unmittelbar dem Empfänger eingepflanzt wird.1
Erst diese Techniken schafften die Voraussetzung dafür, dass die Ltx auch im Kindesalter zu einer „Routinetherapie“ wurde. Von der Lebend-Ltx versprach man sich drei wesentliche Vorteile gegenüber einer Verstorbenenspende. (1)
Ein „jederzeit“ individuell verfügbares Transplantat, (2) geringere Immunantwort mit der Folge verminderter Abstoßungsreaktionen und (3) ein verbessertes (Langzeit-)Ergebnis. In Anbetracht eines massiven Organmangels und einer i.d.R. langen Wartezeit stellt die Verfügbarkeit einer Lebendspende zweifelsfrei zunehmend die einzige Überlebensmöglichkeit dar, gerade für die jüngsten Patienten.
Demgegenüber fand sich kein relevanter Vorteil bezüglich Abstoßungsreaktionen oder des Gesamtergebnisses.1 Die so genannte temporäre auxiliäre partielle (orthotope) Ltx (APOLT) wurde als weiteres innovatives Verfahren Anfang der 1990er Jahre primär beim ALV entwickelt.1 Hierbei wird nur ein Teil der Leber des Empfängers entfernt und durch ein an selber Stelle transplantiertes Spenderleberteil „ergänzt“ (Abb. 3).
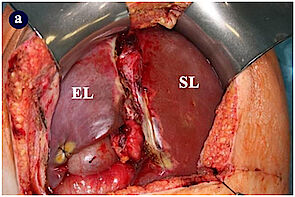
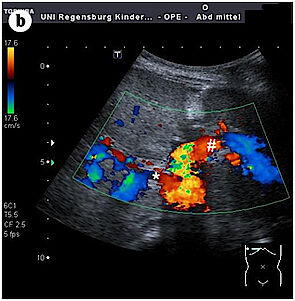
Schon früh haben wir dieses Verfahren erfolgreich auch bei kindlichem ALV eingesetzt.(2) Da die APOLT ein technisch sehr aufwändiges und komplexes Verfahren darstellt, wird sie weltweit auch aktuell nur in wenigen Zentren durchgeführt. Besonders attraktiv an diesem Verfahren ist, dass bei Erholung der Eigenleber die Immunsuppression beendet werden kann, wonach die Transplantatleber eigenständig abgebaut wird.(3) Die APOLT ist – wenn möglich – bei hoher Wahrscheinlichkeit für eine Spontan-Erholung der Eigenleber die ideale Therapie.(3) Auch bei hepatischen Stoffwechselerkrankungen ohne hierdurch bedingte Leberzirrhose ist die APOLT eine attraktive Alternative.(4)
Bei Kindern mit chronischen Lebererkrankungen ist das Erkrankungsausmaß und insbesondere der Ernährungszustand zum Zeitpunkt der Ltx mit der Sterblichkeit vor, aber auch mit der Prognose nach Ltx verbunden.(1) Daher ist neben der optimalen individuellen Terminierung einer pLtx die intensive Therapie der wesentlichen Folgen der Lebererkrankung – wie Unterernährung, Bauchwasser (Aszites), leberbedingte Nieren- und/oder Lungenstörung – vor der pLtx wesentlich. Bei ALV ist der wichtigste Prognosefaktor die frühe Behandlung in einem auf Kinder mit Lebererkrankungen spezialisiertem Zentrum mit pLtx-Programm.
Bei der Organzuweisung ist zu berücksichtigen, dass Kinder aufgrund ihrer Grunderkrankungen und ihres jungen Alters ein deutlich höheres Risiko haben, früh auf der Warteliste zu versterben. Aus diesem Grund ist in den Richtlinien zur Organtransplantation festgelegt, dass die Wartezeit für Kinder möglichst kurz sein soll. Dazu erfolgt die Organzuweisung über Eurotransplant mit Hilfe eines sogenannten „pediatric MELD-Score“, der sich für Kinder <12 Jahren in etwa an der Dringlichkeit bei „Leberkrebs“ orientiert. Insgesamt besteht ein ausgeprägter „Organmangel“, der aber gerade für kleine Kinder (z.B. Säuglinge) dramatisch ist, da es für sie fast immer nötig ist, die Transplantatleber chirurgisch auf die geeignete Größe zu reduzieren. Hierzu bedarf es einer „qualitativ“ besonders „guten“ Transplantatleber in geeigneter Größe mit entsprechenden Strukturvoraussetzungen und v.a. hochspezialisierter Chirurgen. Ferner sind die meisten Kinder bei der Ltx < 2 Jahre. Das bedeutet, dass sie mit der Transplantatleber ein viele Jahrzehnte langes Leben bei guter Lebensqualität führen können sollen. Man geht davon aus, dass derzeit keine 10% der Spenderlebern für eine Teilung geeignet sind. Des Weiteren sind diese Ltx – z.T. bei Kindern in den ersten Lebenswochen – nur in wenigen, hierauf spezialisierten pLtx-Zentren möglich, die neben der speziellen Qualifikation des Behandlerteams für pLtx eine Reihe von strukturellen Voraussetzungen haben müssen.(5) Es sollte daher geregelt sein, dass pLtx nur in solchen Zentren durchgeführt werden dürfen, die diese Voraussetzungen erfüllen.(5) Neben Regensburg, als größtem süddeutschem Zentrum, gehören hierzu derzeit die Zentren in Berlin, Essen, Hamburg, Hannover, Heidelberg, Kiel und Tübingen.
Heute ist die kindliche (pädiatrische) Lebertransplantation (pLTx) ein Routineverfahren. (1) Dabei ist bei Kindern und Jugendlichen mit chronischen Lebererkrankungen das Erkrankungsausmaß und insbesondere der Ernährungszustand zum Zeitpunkt der Transplantation mit dem Sterblichkeitsrisiko vor, aber auch wesentlich mit der Prognose danach verbunden.(1) Ein Kleinwuchs vor der pLtx bedeutet das Risiko, auch als Erwachsener klein zu sein. Und sogar die kognitive Kapazität (Wahrnehmung, Lernen, Denken) viele Jahre nach pLTx ist direkt vom Ernährungszustand bei pLTx abhängig. Daher ist neben der optimalen individuellen Terminierung einer pLTx eine intensive Therapie der wesentlichen negativen Folgen einer (fortgeschrittenen) Lebererkrankung – wie Unterernährung, Kleinwuchs, Speiseröhren- Krampfadern, Bauchwasser, leberbedingte Nieren-, Lungen- oder Hirnstörung – vor der pLTx von zentraler Bedeutung. Insbesondere für die Unterernährung – die v.a. bei Erkrankungen mit Gallestau auftritt – gilt, diese zu verhindern bzw. frühzeitig zu behandeln.
Bei Kindern mit akutem Leberversagen ist der zentrale Prognosefaktor (Überleben und Folgeschäden) die frühzeitige Behandlung in einem auf Kinder mit Lebererkrankungen hochspezialisierten Zentrum mit allen Therapiemöglichkeiten, einschließlich der pLTx (spezielles Kinder- Lebertransplantationszentrum).
Operativ-technische Probleme sind wesentlich ursächlich für Folgeerkrankungen und Todesfälle nach pLTx und gehören zu den häufigsten Gründen für einen Transplantatverlust. In der Frühphase stehen hier Blutgerinnsel (Thrombosen) – v.a. der Leberschlagader und der Pfortader – und „Undichtigkeiten“ des chirurgischen Gallenweganschlusses im Vordergrund. Blutgerinnsel der Pfortader sind insgesamt seltener, werden aber gerade bei kleinen Kindern aufgrund des empfängerseitig relativ geringen Blutflusses (diese haben einen viel niedrigeren Blutdruck) häufiger als bei Erwachsenen beobachtet. Folge ist die Entwicklung eines Pfortaderhochdrucks (portale Hypertension), der, wenn er kurzfristig überlebt wird, langfristig die typischen Folgeprobleme (z.B. Speiseröhren- Krampfadern) nach sich zieht. Mittel- bis langfristig sind v.a. Einengungen im Bereich der operativ angeschlossenen Gefäße und Gallenwege problematisch. Aufgrund der komplexen technischen Gegebenheiten kommt es bei Teillebertransplantationen besonders häufig zu all den genannten Komplikationen.
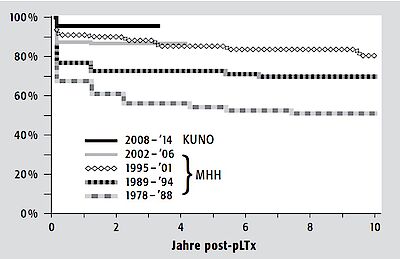
Der entscheidende „Durchbruch“ der pLTx gelang Ende der 1970er Jahre mit der Einführung von Cyclosporin A und später Tacrolimus und einem hiermit auf Anhieb erzielten „dramatischen“ Rückgang an Abstoßungen und folgend einem ebenso „dramatischen“ Anstieg der Überlebensraten (Abbildung 1).(1) Eines dieser beiden Medikamente wird generell als „Basis-Immunsuppressivum“ verwandt; wesentliche Unterschiede im Patienten- oder Transplantatüberleben gibt es zwischen ihnen nicht. Mit dem zusätzlichen Einsatz des modernen Antikörpers (Abwehreiweiß) Basiliximab (Simulect®) konnte die Rate an frühen Abstoßungen und damit die Dosis für „Cortison“ deutlich reduziert werden(2), weshalb es inzwischen meist als zusätzliche „Standard-Starttherapie“ verwandt wird.
Aktuell werden bei guter Rehabilitation Langzeit-Patienten- und -TransplantatÜberlebensraten ( > 10 Jahre) von konstant ca. 90% bzw. 70%, erreicht (Abb.1).(1) Wesentliche Grundlagen dieser hervorragenden Überlebensraten sind
1. individuell – ein „guter Zustand“ des Patienten zum Zeitpunkt der pLTx und
2. für das Kollektiv – die Versorgung in einem hochspezialisierten Kinder-Lebertransplantationszentrum. (3)
Dementsprechend liegt heute das Hauptaugenmerk der klinischen Versorgung im Langzeitverlauf nach pLTx darauf, durch eine hochqualifizierte medizinische Nachsorge die Rate und Schwere an Erkrankungen in Zusammenhang mit den Medikamenten und der Transplantation selbst zu minimieren.(1)
Ca. 20–30% der Patienten verlieren ihr Transplantat. Auch diesbezüglich steht die Frühphase nach pLTx im Vordergrund, während im Langzeitverlauf nur noch wenige ( < 5%) Transplantate verloren werden .(1) Bezüglich des Patienten- oder Transplantatüberlebens gibt es weder zwischen Ganz- oder Teilorgantransplantat noch zwischen Verstorbenen- oder Lebendspende einen Unterschied (Abb. 2).(1)
Allerdings findet sich 10 Jahre nach pLTx eine insgesamt häufig beobachtete Lebervernarbung (Fibrose) insbesondere und besonders ausgeprägt bei Teilorgantransplantaten.(4) Akute Abstoßungen sind in der Frühphase nach pLTx häufig (bis 50 %), später selten und kommen dann praktisch nur noch bei erheblich erniedrigter Immunsuppression – z.B. wenn in der Pubertät die Medikamente nicht eingenommen werden – vor. Chronische Abstoßungen sind dagegen insgesamt selten, aber für 1/3 der späten Transplantat-Verluste ursächlich.
Nach Erreichen ausgezeichneter Patienten- und Transplantatüberlebensraten stehen heute v.a. die Konsequenzen eines Langzeitüberlebens mit Lebertransplantat und den hieraus resultierenden Erkrankungen und Nebenwirkungen bei einem sich im Wachstum und der Entwicklung befindlichen Organismus im Vordergrund (Abb. 2).(1)
Nach pLTx ist eine lebenslange – das heißt bei Kindern viele Jahrzehnte lange – „nebenwirkungsreiche“ Immunsuppression notwendig. Die langfristig bedeutsamsten „Komplikationen“ sind Nierenfunktionsstörungen, Bluthochdruck und Lymphknotenkrebs. Das Risiko, einen Lymphknotenkrebs zu bekommen, ist – besonders bei Kleinkindern – relativ hoch, da dieser meist im Rahmen einer Erstinfektion mit dem Epstein-Barr-Virus entsteht und Kleinkinder vor der pLTx meist noch keinen Kontakt mit diesem Virus hatten.
In den letzten Jahren wurde nach Ltx vermehrt die Neuentwicklung einer sogenannten Autoimmun-Hepatitis beobachtet, die bei Kindern aber selten ist. Unser Verständnis darüber, was alleine der enorme physische Eingriff einer Lebertransplantation für die kognitive, psychische und körperliche Entwicklung eines sich entwickelnden Organismus bedeutet, ist heute noch sehr begrenzt.
Die medizinische Rehabilitation ist nach pLTx aber meist sehr gut und auch Schwangerschaften verlaufen i.d.R. komplikationslos. Sicher ist aber, dass ein wesentliches Merkmal der Lebensqualität und der sozialen Rehabilitation im Kindesalter ein normales Wachstum und eine normale (Pubertäts)entwicklung darstellt.
Diesbezüglich ist ein bedeutender Aspekt die Ungewissheit des Einflusses einer pLTx auf das Wachstum und die übrige körperliche und intellektuelle Entwicklung. Wachstumsstörungen sind bei chronischer Lebererkrankung äußerst häufig. Wenngleich die meisten Kinder nach erfolgreicher pLTx ein Aufholwachstum und eine normale Endgröße aufweisen, gilt das nicht generell, was im Wesentlichen von der Transplantatfunktion abhängt.
Die Berufswahl ist i.d.R. weitestgehend uneingeschränkt, die lebenslang notwendige immunsuppressive Therapie ist aber zu bedenken. Allerdings weist nur etwa die Hälfte der pädiatrischen Patienten mit chronischer Lebererkrankung zum Zeitpunkt der Ltx einen normalen Intelligenzquotienten auf und auch nach pLTx findet sich bei bis zu 15% eine ausgeprägte kognitive Beeinträchtigung. Dieses ist aber mehr als Ausdruck der schweren Grunderkrankung vor pLTx und der Dauer dieser, denn als Folge der pLTx zu verstehen und damit ein weiterer Grund, frühzeitig eine pLTx durchzuführen (Abb. 2).(1)
Die pädiatrische Lebertransplantation ist heute die etablierte Standardtherapie bei akutem oder chronischem Leberversagen und einer Reihe von Leber-bedingten Stoffwechselerkrankungen.
Sie ist durch eine generell sehr gute Rehabilitation mit einer hervorragenden Patienten- und Transplantatüberlebensrate gekennzeichnet.
Wesentliche prognostische Faktoren für das Ergebnis nach kindlicher Lebertransplantation sind der körperliche Zustand bei Transplantation und eine langfristige Behandlung in spezialisierten Kinder-Lebertransplantationszentren. Auch aus diesem Grunde ist eine Zulassungsbeschränkung für die Durchführung von pLTx auf spezialisierte und hierfür lizenzierte Kinder-Lebertransplantationszentren zu fordern.
1. Melter, M., Vermehren, J., Knoppke, B. und Grothues, D. Die pädiatrische Lebertransplantation. Monatsschr Kinderheilkd 160, 343-357 (2012).
2. Rodeck, B., Kardorff, R., Melter, M., Schlitt, H. J. und Oldhafer, K. J. Auxiliary partial orthotopic liver transplantation for acute liver failure in two children. Pediatr Transplantation 3, 328-332 (1999).
3. Knoppke, B., Grothues, D., Vermehren, J., Lang, T., Loss, M., Scherer, M., Lighvani, H. R., Melter, M. und Schlitt, H. J. Auxiliary Liver Transplantation in 2 Children with Acute Liver Failure. Transplantat International 24, Suppl. 31: 40 (2011).
4. Knoppke, B., Vermehren, J., Grothues, D., Lang, T., Loss, M., Heiss, P., Jung, E. M., Schlitt, H. J. und Melter, M. Auxiliary Liver Transplantation in a Child with Crigler-Najjar-Syndrome Type I. Transplantat International 24, Suppl. 31: 40 (2011).
5. Melter,M. Eingriffe auf spezielle Zentren beschränken. Dt Ärztebl 104, A1-A7 (2007). 6. Couinaud, C. [Anatomic principles of left and right regulated hepatectomy: technics.]. J Chir (Paris) 70, 933-966 (1954).
7. Melter, M., Knoppke, B., Grothues, D. und Schneble, F. Leber, Gallenwegsystem in Pädiatrischer Ultraschalldiagnostik. Feldkamp, A. & Resch, A. (eds.), ecomed MEDIZIN, Heidelberg, München, Landsberg, Frechen, Hamburg, 2010: S.1–36.
8. Ganschow, R., Melter, M., Wallot, M., Schulz, A., Pfister, E. D., Baumann, U., Auth, M. K. H., Fischer, W. H. und Burdelski, M. Maintained Efficiacy with Steroid Minimization in Pediatric Liver Transplant Recipients with Basiliximab (Simulect) Induction Therapy: A German Multicenter Randomized 12-Month Trial. Pediatr Transplant. 11, Suppl. 1 : 36 (2007).
9. Scheenstra, R., Peeters, P. M., Verkade, H. J. und Gouw, A. S. Graft fibrosis after pediatric liver transplantation: Ten years of follow-up. Hepatology (2008).

Univ.-Prof. Dr. med. Michael Melter
Direktor
KinderUNiklinik Ostbayern (KUNO)
Klinik und Poliklinik für Kinder- und Jugendmedizin
Universitätsklinikum Regensburg
Franz-Josef-Strauss-Allee 11
93059 Regensburg
Tel: 0941 9442001
Fax: 0941 9442002
Email: Melter.Michael(at)ukr.de
Angeborene, leberbedingte Stoffwechselerkrankungen: Funktionsausfall einer oder mehrerer Aktivitäten der Leber. z.B. Hormone bilden, Zucker in eine Speciherform verwandeln, Gallensäuren bilden usw.
Ciclosporin A: Medikament gegen die Abstoßung eines transplanierten Organs
Extrahepatische Gallengangsatresie: nicht angelegte Öffnungen der Gängefür den Gallensaftabfluss
Galleabflussstörungen: Gallensäfte, die in der Leber gebildet werden, können nicht abfließen.
HCC: Hepatocelluläres Karzinom = Leberzellkrebs
Kasai-Operation: Operationstechnik, bei der ein Stück Dünndarm als Gallengangersatz angeschlossen wird zum Abfluss der Galle
Leberzirrhose: Leberverhärtung durch Verlust von Leberzellen, die durch Bindegewebe ersetzt werden bis zum vollständigen Funktionsverlust der Leber
pLTX: Kinderchirurgische Lebertransplantation
Lebertransplantierte Deutschland e.V.
Montag - Freitag 9:00 bis 13:00 Uhr
Telefon: 02302/1798991
Fax: 02302/1798992
Sie möchten Mitglied werden?
Hier gehts zur Beitrittserklärung
Sie möchten unsere Arbeit unterstützen?
Hier können Sie spenden